Salud
Muerte perinatal
JUSTIFICACIÓN DEL TRABAJO
El motivo por el que hemos elegido la muerte perinatal como tema de estudio, es principalmente la gran repercusión que tiene sobre una familia la muerte de un ser deseado unido a la elevada frecuencia de muerte perinatal ( las cifras oscilan entorno al 8-10 %o en España, según los últimos estudios ).
Así mismo es de vital importancia el papel de los profesionales de salud en este momento, y dentro de ellos la matrona, que debe brindar un gran apoyo físico y psicológico tanto a la mujer como a la pareja y a la familia, ya que es el profesional que va a estar presente durante la mayor parte del proceso.
Nuestra experiencia diaria nos demuestra que en la mayoría de los casos no sabemos como actuar ante estas situaciones tan adversas, que podemos encontrarnos comúnmente en la práctica diaria.
La falta de conocimientos ante como comportarnos y la tendencia inconsciente a evitar situaciones negativas, hacen que adoptemos una actitud no siempre correcta ante la muerte perinatal y consigue que muchas veces sintamos una sensación de frustración e impotencia.
Por todo lo expuesto, hemos considerado muy interesante el abordaje de este tema con el objeto de que nos sea de gran utilidad en nuestra práctica profesional.
DEFINICIONES Y TASAS
El Instituto Universitario Dexeus define muerte perinatal como la suma de la mortalidad fetal tardía y la mortalidad neonatal precoz.
Entendemos por muerte fetal tardía la que se produce a partir de la 28 semana de gestación, incluyéndose todos los fetos que pesan 1000 gramos o más y/o tienen una longitud de 35 centímetros o más al nacer.
Y la mortalidad neonatal precoz comprende a los recién nacidos muertos dentro de los 7 primeros días de vida completos (168 horas).
Gestación
28 semanas nacimiento 7º día de vida
MUERTE FETAL TARDÍA MUERTE NEONATAL PRECOZ
MUERTE PERINATAL
Afortunadamente las tasas de mortalidad perinatal han ido disminuyendo en las últimas décadas. Así, según refiere la OMS en 1994, la tasa de mortalidad perinatal internacional que en 1976 era de 18,8.%o nacidos, descendió al 8,3%o nacidos en 1989. Según los datos de Fabre, la mortalidad perinatal nacional disminuyó en los hospitales españoles desde un 15,4%o nacidos a un 11,8%o nacidos, con un descenso relativo del 23,4%.
Aunque el número de muertes perinatales ha disminuido, sí tenemos en cuenta que actualmente por las condiciones socioeconómicas, el número de hijos que decide tener una pareja es cada vez menor, se puede comprender la importancia a tener hijos sanos y la gran transcendencia y “choque” que produce el malogro de una gestación.
Recordamos que el concepto de tasa de mortalidad perinatal es la relación entre el número de muertes en el período perinatal y el total de nacidos vivos durante un año civil más los nacidos muertos.
Número de muertes perinatales
IMPN = x 1000 en un año
Nº de muertes fetales + Nº de nacidos vivos
En la siguiente tabla se comparan las tasas de mortalidad perinatal en diversos países del mundo.
Tasas de mortalidad perinatal en el año 1983.
| País | Tasa de mortalidad perinatal (Por mil nacidos) |
| CANADÁ | 9,5 |
| CUBA | 20,2 |
| CHILE | 13,9 |
| ESPAÑA | 10,5 |
| IRLANDA DEL NORTE | 13,0 |
| ISLANDIA | 6,0 |
| JAPÓN | 8,6 |
| KUWAIT | 21,7 |
| PORTUGAL | 21,0 |
| SINGAPUR | 10,6 |
| URUGUAY | 16,1 |
Se observa la existencia de unas tasas de mortalidad perinatal bajas en los países con un nivel económico y cultural alto, mientras que son más elevadas en los países más pobres o con una distribución de la riqueza menos equitativa.
Este hecho resalta la importancia de la tasa de mortalidad perinatal, como indicador sanitario y social de un país.
CAUSAS Y FACTORES QUE INFLUYEN EN LA MORTALIDAD PERINATAL
CAUSAS DE MUERTE PERINATAL ( por orden de frecuencia ):
COMPLICACIONES PLACENTARIAS Y FUNICULARES (10-20%).
-
Placentarias: Desprendimiento precoz de placenta y placenta previa.
-
Funiculares: Prolapso de cordón, nudo verdadero, torsión del cordón y trombosis de los vasos umbilicales.
ANOMALÍAS CONGÉNITAS (10-15%).
-
Alteraciones cromosómicas.
-
Malformaciones congénitas.
COMPLICACIONES MÉDICAS (Incluyendo malformaciones autoinmunes) (5-15%).
ENFERMEDAD HIPERTENSIVA DEL EMBARAZO (5-10%).
INFECCIÓN INTRAUTERINA (5-10%).
ERITROBLASTOSIS FETAL (3-10%).
DESCONOCIDA (40-50%).
FACTORES QUE INFLUYEN SOBRE LA MORTALIDAD PERINATAL:
Factores sociales y ambientales:
-
Nivel socioeconómico: Cuanto más bajo es el nivel socioeconómico, mayor es la tasa de mortalidad perinatal, debido a una mayor tendencia a tener descendencia a edades más jóvenes, mayor número de hijos, a la necesidad de trabajar durante el embarazo y a la utilización inadecuada de los servicios sanitarios.
-
Estado civil: La tasa de mortalidad perinatal es considerablemente mayor en las madres solteras que en las casadas, ya que la soltería puede acompañarse de una situación social desfavorable.
-
Intervalo entre embarazos: El intervalo de tiempo entre el final de un embarazo y el comienzo del siguiente de alrededor de 2 años es el que asocia con un menor índice de mortalidad perinatal. Un intervalo excesivamente corto, inferior a los 6 meses se asocia con un aumento del riesgo de muerte perinatal, mientras que los intervalos excesivamente prolongados no se asocian a un aumento del mismo.
-
Trabajo materno durante el embarazo: Los factores asociados con el riesgo de mortalidad perinatal son: Duración de la jornada semanal laboral, posición corporal durante el trabajo ( En un estudio realizado en Berlín se observó que la tasa de nacidos muertos era 4 veces más alta en las gestantes que desarrollaban su actividad laboral de pie que en aquellas que la hacían sentadas ), ausencia de escasos periodos de descanso durante el trabajo y realizar un trabajo especialmente cansado.
-
Alcoholismo y consumo de drogas durante el embarazo: Los efectos del abuso del alcohol durante el embarazo incluyen un aumento de la tasa de muerte perinatal.
En cuanto al abuso de drogas durante el embarazo hay que tener en cuenta en primer lugar que las mujeres que abusan de una droga tienen tendencia a consumir múltiples tipos de drogas durante la gestación, y en segundo lugar, suelen tener una nutrición inadecuada, una situación socioeconómica adversa y una asistencia médica insuficiente durante el embarazo.
-
Nutrición materna: La ganancia de peso materno durante el embarazo es el indicador primario de la morbi-mortalidad perinatal. La restricción excesiva del ingreso calórico del embarazo puede afectar negativamente al crecimiento fetal y contribuir a un aumento de la tasa de mortalidad perinatal. Más importante que la ganancia absoluta de peso, es el ritmo de ganancia de peso durante el embarazo.
-
Asistencia médica prenatal: La asistencia prenatal precoz es de gran importancia, ya que el 70% de las complicaciones médicas durante el embarazo pueden ser previstas en la consulta inicial.
Factores biológicos:
-
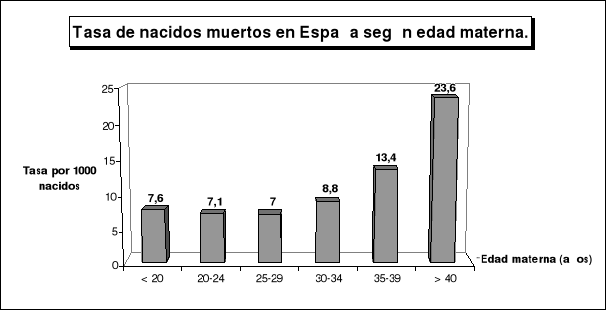
Edad materna: El riesgo es relativamente alto en las madres con una edad inferior a los 20 años, especialmente en aquellas que tienen menos de 15 años, existe un riesgo mínimo entre 20-29 años, aumente entre los 30 y los 40, y se produce un marcado incremento cuando la edad materna es superior a los 40 años ( Tabla 1 ).
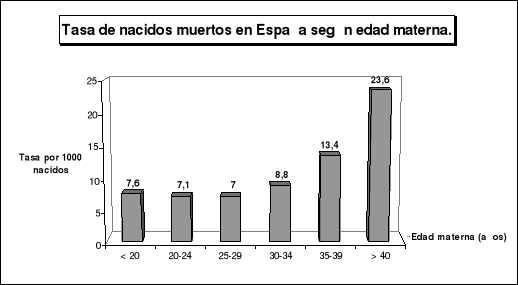
Tabla 1.
-
Paridad: La mortalidad perinatal disminuye al aumentar la paridad en la misma mujer.
-
Antecedentes de muerte perinatal: Las madres que muestran antecedentes de muerte perinatal en embarazos anteriores tienen un riesgo relativo más alto de presentar muertes perinatales en embarazos posteriores.
Factores fetales y del recién nacido:
-
Sexo fetal: La mortalidad perinatal es superior en los nacidos de sexo masculino que en los de sexo femenino.
-
Peso al nacer: La tasa de mortalidad perinatal más alta existe en los nacidos de 500-999 gr., desciende según aumenta el peso al nacer con la tasa más baja en los nacidos entre 3500-3999 gr., y a continuación aumente a medida que se incrementa el peso (Tabla 2).
-
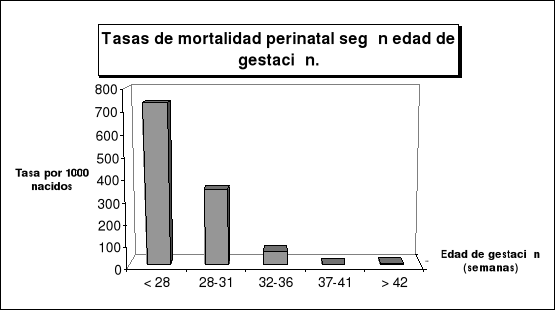
Edad de la gestación al nacer: La tasa de mortalidad perinatal desciende rápidamente cuando progresa la edad de la gestación, alcanzando el mínimo en la gestación a término y presentando un leve incremento en los nacidos postérmino.
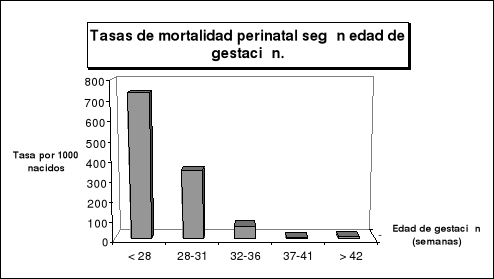
Tabla 2.
-
Gestación múltiple: La tasa de mortalidad perinatal, según los diferentes informes publicados, indican que es de 4 a 10 veces más alta en embarazos gemelares.
En gestaciones triples el riesgo es mayor para el segundo y tercer nacido, por el mayor riesgo de parto traumático, prolapso de cordón umbilical intraparto, desprendimiento prematuro de placenta y alteraciones del flujo sanguíneo útero-placentario tras el nacimiento del primer feto.
DIAGNÓSTICO
La matrona puede sospechar la posibilidad de muerte fetal ante alguno de estos signos:
-
El cese de movimientos fetales, que acostumbra a ser la principal causa de consulta materna.
-
Puede apreciarse crecimiento uterino nulo en exploraciones seriadas, así como falta de firmeza y elasticidad de las partes fetales a la palpación.
-
Si se ha producido rotura de membranas, el líquido amniótico puede adquirir un color sanguinolento claro o marronoso.
-
La ausencia de foco de frecuencia cardiaca audible ( a través de estetóscopo de Pinard o doppler ) es orientativa, aunque no diagnóstica, ya que puede deberse exclusivamente a un error en la técnica de auscultación.
El primer método diagnóstico utilizado en los años veinte fueron los signos radiológicos: el signo del halo ( acumulación de líquido extravascular entre los huesos del cráneo y el cuero cabelludo ), el acabalgamiento de suturas craneales ( puede producirse en fetos de más de 28 semanas ), y la hiperextensión de la columna vertebral.
Aunque el único signo de certeza radiográfico es la presencia de gas intravascular en el feto como consecuencia de la descomposición de la sangre, se observa en muertes fetales del tercer trimestre y es transitorio, entre 6 horas y 10 días después de la muerte.
Actualmente el principal método diagnóstico es la ecografía, que permite hacerlo precozmente, desde semanas de gestación en que la exploración clínica no arroja ninguna información. La ausencia de actividad cardíaca más allá de las 7 semanas es diagnóstica de muerte fetal.
Aunque, en general, la muerte fetal se presenta de forma aparentemente brusca, el interrogatorio a posteriori de la gestante permite muchas veces identificar un cambio en el patrón habitual de movilidad fetal, con disminución del número y/o la amplitud de los movimientos en los días previos a la muerte.
El signo previo a la muerte fetal en un registro cardiotocográfico es la disminución de la variabilidad hasta llegar a un ritmo silente, asociada a veces con patrones desacelerativos intermitentes o con bradicardias progresivas no recuperadas.
Así pues, como matronas, sólo podemos sospechar la posibilidad de una muerte fetal intraútero. El diagnóstico definitivo corre a cargo del facultativo que lo realizará mediante ecografía como ya quedó expuesto.
CONDUCTA ANTE EL DIAGNÓSTICO DEL FETO MUERTO
La actitud ante el diagnóstico de muerte fetal incluye varios aspectos:
-
Control materno: Prevención de efectos negativos sobre la salud de la madre.
-
Finalización de la gestación: Inducción del parto.
-
Diagnóstico etiológico del proceso y orientación ante futuras gestaciones: Estudio del feto muerto y consejo perinatal.
CONTROL MATERNO.
La principal complicación que puede producirse en el organismo materno como consecuencia de la retención de un feto muerto, son alteraciones en la coagulación sanguínea, consistentes en trombocitopenia, hipofibrinogenemia y aumento de los productos de degradación del fibrinógeno.
La probabilidad de que se produzca una alteración de la coagulación se relaciona con la duración de la retención del feto muerto en el útero, aproximadamente la cuarta parte o un tercio de las mujeres que retienen un feto muerto durante más de 4 semanas acaban presentando este cuadro.
A parte de los trastornos de la coagulación, hay otras complicaciones importantes que pueden derivar a la muerte materna: Perforación uterina, embolia de líquido amniótico por instilación de la solución hipertónica en el útero, sepsis después de legrado con retención de partes fetales, insuficiencia cardiaca después de haber administrado prostaglandinas a una cardiópata.
El protocolo a seguir ante el diagnóstico de un feto muerto se explica en anexo 1.
FINALIZACIÓN DE LA GESTACIÓN: INDUCCIÓN DEL PARTO.
Hasta hace unos años, la conducta que se seguía ante un diagnóstico de feto muerto era expectante debido a que:
-
Se disponía de técnicas poco efectivas de inducción.
-
Había una mayor posibilidad de error diagnóstico al no existir la ecografía.
-
Aproximadamente, el 80% de las mujeres con feto muerto empiezan el parto espontáneamente en dos o tres semanas.
Actualmente, se ha favorecido el cambio de actitud debido a la mejora de las técnicas de inducción ( oxitocina intravenosa y prostaglandinas ), y a la posibilidad de realizar un diagnóstico de certeza mediante la ecografía. También hay que tener en cuenta la mala tolerancia por parte de la gestante de la espera, conociendo el fatal desenlace.
A pesar de todo esto, la American College of Obstetrics and Gynecology considera que la actitud expectante es la ideal, sobre todo en gestantes a término, en las cuales el parto se desencadenará espontáneamente en poco tiempo, y las posibilidades de que aparezcan trastornos en la coagulación son poco frecuentes antes de 4 semanas.
Es importante destacar que durante la dilatación no es conveniente la sedación intensa de la madre, ya que aumenta la sensación de irrealidad y puede alterar el desarrollo de un duelo normal.
Una vez atendido el expulsivo ( anexo 2 ), la matrona tomará las siguientes medidas:
-
Pesar y medir el feto en la sala de partos, haciendo constar estos datos en la historia clínica.
-
Envolver adecuadamente al feto en papel impermeabilizado, precintándolo adecuadamente.
-
Rotularlo con los siguientes datos: - Nombre de la madre.
- Fecha del parto.
- Destino ( incineración, anatomía
patológica o entierro ).
-
Es muy importante que la matrona tenga en cuenta que es necesario su separación de otras madres que gozan de sus hijos, tanto en el paritorio en la sala de postparto como posteriormente en la planta, aunque muchas veces esto no es posible debido a la infraestructura hospitalaria.
ESTUDIO DEL FETO MUERTO.
Después del parto de un feto muerto, es necesario un estudio protocolizado para intentar aclarar las causas básicas e inmediatas de la muerte.
Aún conociendo el motivo que justifica la muerte, el estudio del feto y de los anejos continúa siendo inexcusable, ya que permitirá confirmar o no si el mecanismo lesivo ha sido el que realmente sospechamos.
La necropsia se realizará obligatoriamente en todos los casos de feto superior a 1000 gramos o en los de menor peso en los que exista un interés científico o asistencial, con un grado de maceración no extremo.
El entierro sin necropsia previa se decidirá ante un feto superior a 1000 gramos con maceración extrema, sin razones médicas o sociales que aconsejen su estudio anatomopatológico.
El examen postmortem fetal debe incluir no sólo el reconocimiento morfológico del mismo sino también el citogenético, bacteriológico, bioquímico, etc, en función de la probable patología. También es imprescindible la obtención de una adecuada documentación fotográfica y radiológica.
Además del examen postmortem del feto, se requiere una rigurosa revisión analítica de la madre junto con una revisión de su historial clínico que incluya:
-
Antecedentes patológicos.
-
Antecedentes obstétricos ( abortos, fetos muertos, malformados, CIR,...).
-
Complicaciones durante la actual gestación.
El proceso final en el estudio de la muerte fetal, es el ofrecimiento a la pareja de toda la información disponible que permita entender, hasta donde sea posible, las causas que han provocado el fallecimiento, informar sobre la probabilidad de repetición de la muerte fetal en futuras gestaciones, y ofrecer las diversas alternativas posibles.
Para finalizar, debemos insistir, una vez más, en el carácter interdisciplinario de esta investigación. Sólo una buena coordinación entre todos los especialistas implicados, permitirá obtener unos buenos resultados.
Diagnóstico etiológico de la muerte fetal ( Anexo 3 ).
AYUDA A LA FAMILIA TRAS LA MUERTE PERINATAL.
El embarazo supone muchos cambios en la globalidad de la gestante. Es evidente que tanto la mujer como su pareja, presentan grandes cambios psicológicos a lo largo de su embarazo y que adaptarse a estas modificaciones es un reto al que deben enfrentarse ambos.
Sobre todo en las últimas semanas del embarazo es cuando más esperanzados se encuentran con la inminente llegada de “su hijo”, han establecido un fuerte vínculo con el niño durante el embarazo y se han establecido planes de futuro para el mismo, ya han pensado el nombre que le van a poner, tienen preparada su habitación, elegida sus ropas, sus juguetes...
Todas estas ilusiones se desvanecen de golpe al acaecer la muerte de su hijo, enfrentándose los padres a la difícil tarea de cambiar de emociones, asumiendo el choque y el profundo dolor de la pena. Estos sentimientos son más marcados si se trata de un problema agudo e insospechado que si se tratase de una afección crónica de la que se conocía el riesgo.
También hay que analizar los sentimientos experimentados por los profesionales que se enfrentan a esta situación, que pueden ser de fracaso, resentimiento e incluso de culpabilidad, y que hacen que su actuación no sea en muchas ocasiones la más correcta, evitando situaciones relacionadas con ella, reaccionando de manera hostil y despreciando o negando la gravedad de la pérdida.
Los estudios coinciden en que esta actitud profesional inadecuada contribuyen a aumentar la morbilidad materna posterior a largo plazo, que puede ser prevenida por la actuación del personal sanitario en el paritorio, y en el seguimiento posterior y soporte a la familia.
Proceso del duelo.
Es un proceso normal y necesario mediante el cual se rompen gradualmente los lazos emocionales intensos con la persona muerta, de tal manera que la vida normal se restablezca. Conlleva síntomas somáticos, psicológicos y de comportamiento, tiene una forma identificable y sigue un curso previsible. Suele durar de 6 a 12 meses.
El proceso de duelo consta de 4 fases:
| FASE | CARACTERÍSTICAS. |
| Choque o incredulidad. | Periodo de aturdimiento y falta de crédito, que protege a los progenitores del impacto total de la pérdida. |
| Nostalgia o búsqueda. | Se manifiesta como un intento inconsciente de buscar a la persona muerta, ira, culpa, con pensamientos e imágenes casi alucinatorias y se acompaña de llanto y desesperación. |
| Desorganización. | Se caracteriza por aparición de tristeza manifiesta, disminución de la autoestima, falta de atención y objetivos, y retraimiento social. |
| Reorganización. | Se produce una aceptación de la pérdida como definitiva. |
Todo este proceso psicológico del duelo puede hacerse patológico cuando no ha habido una adaptación completa del individuo a la pérdida y a la reorganización de su vida.
Hay tres mecanismos que facilitan que el duelo evolucione hacia la patología y sobre los que tendremos que estar alerta:
-
Ausencia del duelo consciente, con la consiguiente descompensación psicológica, que se caracteriza por: Depresión, ansiedad y enfermedades psicosomáticas.
-
La ambivalencia entre una recuperación rápida y la aparición posterior de sentimientos de nostalgia, culpabilidad y conductas de autoagresión que pueden llevar hasta el suicidio.
-
La cronicidad del proceso por la persistencia de la ira, manifestado por nerviosismo, irritabilidad y agresividad, que poco a poco evolucionan en depresión.
Duelo y muerte perinatal.
Hasta hace poco se pensaba que la reacción emocional que producía la muerte de un hijo antes o poco después del nacimiento, era mucho menos intensa que la experimentada ante la muerte de cualquier otro familiar cercano.
Los últimos estudios realizados nos demuestran que el proceso de duelo en la muerte perinatal es igual o quizás más importante que el que se produce con la muerte de otro familiar.
Los puntos más importantes del proceso del duelo ante la muerte perinatal son:
-
Incremento de la sensación de irrealidad.
Esto se debe a que la relación con el bebé muerto se basa en los lazos afectivos desarrollados intraútero, basados en esperanzas y fantasías. Añadido a la tensión del parto y la sedación intensa habitual y erróneamente administrada.
-
Decremento notable de la autoestima.
Como consecuencia de la sensación de fracaso de la madre por la incapacidad de cumplir con su papel biológico con éxito.
El periodo normal de la resolución del duelo en una madre por un recién nacido muerto, requiere de uno o dos años, aunque probablemente al cabo de seis meses el acontecimiento ya no constituya el centro de la vida emocional de la mujer.
Factores que pueden modificar el proceso de duelo perinatal.
-
PREVISIÓN DE LA MUERTE:
Aunque la pena es la misma, cuando el niño muere ya sea en el trabajo de parto o poco después de forma inesperada es mucho más traumático que cuando la pareja tiene la posibilidad de anticipar la pesadumbre, lo que proporciona cierta preparación emocional para la pérdida.
-
MOMENTO DE LA MUERTE:
Se ha demostrado que las mujeres cuyos neonatos vivieron, aunque fuera brevemente, mostraban más pena e ira. En cambio aquellas que perdieron el niño intraútero, tendían a interiorizar la culpa o fracaso por no haber podido llevar a cabo la reproducción.
-
EDAD GESTACIONAL:
Cuando el niño es deseado, se tiende a pensar que la pena ante la pérdida va a ser mayor a medida que avanza el embarazo, ya que los lazos afectivos son mayores. Sin embargo esto no sucede así, si no que las madres experimentan el mismo dolor independientemente de la edad gestacional, observándose una fase aguda más larga en muertes más tardías.
-
NACIMIENTO GEMELAR:
Existe una tendencia errónea por parte del personal sanitario a restar importancia a la muerte de uno de los niños. Es importante saber que la reacción de duelo no disminuye, siendo una situación particularmente difícil por la confusión que se crea al sentir pena por la pérdida y al mismo tiempo aceptación del gemelo vivo.
En ocasiones la supervivencia de un gemelo aumenta la sensación de pena, pudiendo incluso existir rechazo hacia el niño vivo.
-
NACIDOS CON MALFORMACIONES:
Ante un neonato muerto con malformaciones, la madre experimenta además de una pena exacerbada una disminución de la autoestima, el proceso de duelo puede prolongarse e incluso aparecer signos de enfermedad psiquiátrica.
El personal sanitario juega en este caso un papel muy importante, haciendo comprender a los padres que el niño iba a sufrir y a hacer sufrir toda la vida las consecuencias de su defecto. Así pues, la muerte se presenta como una “bendición”, y la resolución del duelo es mucho más favorable.
-
REACCIÓN DE LOS PROFESIONALES:
En esta situación los padres son extremadamente sensibles a las reacciones y conductas de los profesionales, sin embargo la tendencia habitual de estos es perjudicial para el desarrollo del duelo normal, ya que nos centramos en la esfera física evadiendo la implicación psicológica.
Además, los profesionales también respondemos emocionalmente ante la pérdida fetal, podemos experimentar fracaso, resentimiento o sensación de culpa. Intentamos controlar nuestra ansiedad evitando la situación.
En contra de lo que se piensa, los padres no sólo necesitan compasión, sino también mucha información para poder comprender el porqué de la muerte de su hijo. A causa de la tensión emocional del momento, es necesario repetir las veces necesarias la información dada para que la comprendan correctamente.
Varios estudios coinciden en que aproximadamente el 50% de los padres estaban insatisfechos con la actitud del equipo médico, este porcentaje fue disminuyendo a medido que aumentó el soporte psicológico por parte de los profesionales.
Así Condon citó en 1987: “ La percepción que la mujer tiene de los hechos que suceden minutos u horas inmediatamente después de percatarse de la posibilidad de la muerte de su hijo, tiene máxima importancia, porque estos recuerdos forman el núcleo del proceso de pensar”.
Es muy importante que nuestra actitud sea la correcta, ya que somos los que estamos presentes en el momento del anuncio de la muerte y durante el nacimiento del niño. Habitualmente lo que hacemos es opuesto a lo que se debería hacer, y por tanto, estas familias no pueden beneficiarse de nuestra colaboración.
Los ERRORES más comunes que cometemos son los siguientes:
-
Evitar que los padres vean y toquen a su hijo.
Kellner observó que el 92% de las parejas deseaban ver a su hijo después de la muerte perinatal, y el 50% lo abrazan sin tener en cuenta su aspecto físico.
Las fantasías de los padres con respecto al aspecto de su hijo, ya sea con malformaciones o macerado, a veces son peores que la realidad, por eso es conveniente enseñarlo.
-
Proporcionar una sedación excesiva en la dilatación y parto.
La analgesia debe ser suficiente para evitar dolor innecesario, sin llegar a producir una pérdida del contacto con la realidad. Es conveniente que la mujer sea consciente de lo está sucediendo para que pueda desarrollar un duelo normal.
-
No insistir lo suficiente para la realización de la necropsia.
La necropsia, aparte de ser útil para determinar la causa de la muerte fetal, puede ayudar a la pareja a liberar sus sentimientos de culpa. Incluso en algunos casos puede ser tranquilizadora para los padres, al descubrir que el niño no tenía ninguna malformación.
-
Evitar contacto con los padres y dar información insuficiente.
Normalmente, las mujeres se quejan de encontrar al personal sanitario frío, insensible e inaccesible para obtener apoyo emocional.
-
Aconsejar un embarazo lo antes posible.
Se recomienda esperar como mínimo de 6 meses a 1 año para un nuevo embarazo. Un nuevo hijo concebido antes de 5 meses de la muerte del anterior podría desencadenar el desarrollo de un duelo patológico. Además el embarazo se vive con una gran ansiedad y una especial sensibilización ante cualquier pronóstico negativo, por lo tanto habría que dar una información muy clara a esa gestante para evitar falsos temores.
Se ha demostrado que después de una muerte perinatal, aparece un impulso emocional muy intenso, que lleva a la pareja a comenzar otra gestación para suplir el vacío dejado por la muerte de su anterior hijo.
Actuación con respecto a la familia.
Nuestra actuación va dirigida a favorecer el proceso de duelo normal evitando que se convierta en patológico.
Nuestro objetivos son:
Proporcionar el soporte humano necesario.
Ayudar a exteriorizar el duelo.
Promover el proceso del duelo para que las fases del mismo se hagan adecuadamente.
El plan de intervención que hemos elegido está compuesto por los siguientes puntos:
-
Comunicación de la pérdida.
-
Intervención hospitalaria.
-
Intervención extrahospitalaria.
Comunicación de la pérdida.
-
Si la muerte se produce anteparto, se debe comunicar a la familia en el mismo momento que a la pareja, o lo antes posible antes del nacimiento.
-
Si se produjera intraparto o después del parto, se atenderá a la familia en las primeras 24 horas.
Intervención hospitalaria.
El objetivo es ayudar a la pareja a confirmar la realidad de la muerte, y su relación con el recién nacido. Se recomiendan las siguientes acciones:
-
Ver y tocar al recién nacido para que sean conscientes del nacimiento de su hijo y su muerte.
Insistiendo en este punto, podemos evitar problemas legales de reclamaciones por parte de aquellos padres que no quisieron ver ni enterrar a su hijo, lo que les condujo a la negación de la muerte.
-
Dar nombre al recién nacido.
Es un punto muy importante para darle una identidad al niño y dirigir nuestros recuerdos sobre él, diferenciándolo bien del resto de los hijos. Por lo tanto es obvio que se debe evitar poner ese mismo nombre a otro futuro hijo, pues significaría “reemplazarlo” con todos los problemas que acarrearía.
-
Formación de recuerdos sobre el recién nacido.
Cualquier recuerdo que se tenga del niño ( pulseras, huellas dactilares, ropa,...), aunque pueda parecer extraño, se recomienda que se conserve, para facilitar la resolución del duelo.
Para aquellos padres que los hayan rechazado, es importante informarle que estarán en el hospital para que una vez pasado el período agudo, los puedan reclamar para actualizar la pérdida.
-
Decisiones con respecto al cuerpo.
Es aconsejable el entierro privado, ya que permite a la familia reconocer la muerte y manifestar sus penas. Igualmente, al conocer donde están ubicados los restos, proporciona consuelo a la familia.
-
Pareja: Favorecer la comunicación.
Informarles de los intensos sentimientos que van a experimentar, y de la importancia de que los compartan con su pareja para evitar conflictos matrimoniales frecuentes en este momento. Se les debe animar a exteriorizar sus sentimientos de culpa, cólera, ira,... y preparar a la familia para asumir esta descarga.
Sería conveniente facilitarles bibliografía sobre el duelo perinatal, para hacerles comprender que todo lo que van a experimentar es algo pasajero que entra dentro de lo normal y que no es que se “estén volviendo locos”.
-
Resto de los hijos.
Habitualmente se tiende, erróneamente, a proteger al resto de los hijos ocultándoles la noticia y manteniéndoles al margen del duelo familiar. Esto origina una falta de comunicación y formación de ideas erróneas y fantasías con respecto a la muerte, lo que origina alteraciones de la conducta que pueden durar en la edad adulta.
Los hijos posteriores o en caso de gemelos, el hijo superviviente, son los más afectados psicológicamente, ya que la familia tiende a reemplazarlos por el niño muerto.
La actuación correcta sería implicar al resto de los hijos en el duelo, explicándoles de forma sencilla lo ocurrido.
-
Familia y resto de sociedad.
Antes del alta, debemos informar a los padres que habitualmente los amigos, compañeros, vecinos, etc, pueden no comprender la intensidad del dolor, y esperan que el duelo se solucione en un breve período de tiempo.
Sería conveniente prepararles para estos encuentros.
Intervención extrahospitalaria.
-
A las 6 semanas.
Mediante visita domiciliaria en la que se informará de los resultados de la necropsia, analítica materna, estado de la placenta, etc.
Además se valorará el estado psicológico y apoyo familiar, fomentando de nuevo la comunicación entre la pareja, teniendo en cuenta que los sentimientos de culpa y pena suelen ser más intensos en la mujer, necesitando también más tiempo para desarrollar el duelo.
Insistir en que integren al recién nacido como un miembro distinto de la familia, evitando reemplazarlo con otro embarazo, que como se citó anteriormente no sería conveniente antes del año.
Realizar control ginecológico y se ofrecerá terapia anticonceptiva.
-
A los 6 meses.
Se realiza exploración ginecológica, analítica, ecografía, etc.
Se dará respuesta a todas las dudas que la pareja pueda tener y se explicará de nuevo, si es necesario, el resultado de la necropsia.
Esta es una etapa crítica, ya que se encuentran en plena fase de desorientación y desorganización del pensamiento. Además la relación de pareja suele estar deteriorada.
Debemos obtener información sobre la comunicación de la pareja, relaciones sexuales, síntomas como anorexia, insomnio,...
Volver a insistir en esperar para una nueva gestación, ya que en esta etapa el deseo de un nuevo embarazo es muy fuerte.
-
A los doce meses.
Se realiza la última visita que coincide con el aniversario de la muerte del niño. En este momento es cuando se puede producir una reagudización del proceso del duelo.
Facilitaremos la exteriorización de los sentimientos así como de los temores hacia un futuro embarazo.
Es importante valorar la evolución del proceso de duelo y en caso necesario, proporcionar soporte psicoterapeútico adecuado.
CONSEJO REPRODUCTIVO POSTPARTO
Cualquier parto que no termine en un nacido vivo y normal, debe considerarse como un resultado reproductivo desfavorable, y exige ser analizado individualmente en sus antecedentes, factores de riesgo o complicaciones.
Se debe proporcionar información a la madre referente a la alteración/es específica, dándole oportunidad para hacer preguntas desde el período de postparto temprano.
La inestabilidad emocional y negación de la realidad, propias de las horas que siguen al parto de un feto muerto, en los padres que atraviesan esta experiencia, hace recomendable no ofrecer asesoramiento completo y definitivo hasta transcurrido un período razonable de tiempo, que se estima puede ser de 4 semanas, para que los padres sean receptivos al asesoramiento y más estables en la interpretación de la información.
El seguimiento no sólo permite a la familia tener la oportunidad de hacer preguntas referentes a la etiología del feto anormal, sino que además ofrece la oportunidad de obtener información en relación con los riesgos de un resultado semejante en embarazos futuros.
En el consejo prenatal se debe hacer una exhaustiva recogida de información para aproximarnos a la identificación de la causa o naturaleza de la muerte, es preciso completar con detalle:
-
Ampliar la historia reproductiva personal y familiar, descartando así la existencia de cosanguineidad.
-
Análisis retrospectivo del curso de la gestación: fármacos, adiciones, enfermedades previas o intercurrentes.
-
Examen detallado del recién nacido.
-
Examen anatomopatológico del recién nacido.
Todo esto es importante para confirmar un diagnóstico y decidir si la enfermedad sigue un patrón hereditario reconocido o representa un defecto congénito aislado.
A menudo es necesario, para identificar al feto con riesgo de un trastorno importante y para proporcionar asesoría a los progenitores, la realización de un estudio por medio de un centro de genética especializado.
El consejo prenatal sirve además de para proporcionar una información positiva, para aclarar múltiples temores erróneos y rumores mal fundados referentes a las malformaciones congénitas, además contribuye a aliviar los sentimientos de culpabilidad que frecuentemente presentan los padres de un niño muerto.
Es importante destacar que en cerca del 50% de las muertes fetales anteparto, no es posible identificar una causa clínica que la justifique y, con frecuencia el estudio necrópsico rutinario del feto y anatomopatológico de la placenta no logran identificar la causa responsable, con lo que el consejo reproductivo postparto, carece de una base racional. Por esto en los últimos años se esta destacando la importancia de la necesidad de patólogos especialistas en patología embrio-fetal.
Opciones ante el consejo genético:
Una vez efectuado el diagnóstico y hecho el cálculo de riesgo, se presentan las opciones mostradas en la figura 1.
Diagnóstico +
Cálculo del riesgo.
Consejo genético
Favorable ( + ) Desfavorable ( - )
La pareja decide
No hijos Hijos
Adopción Embarazo
Contracepción
adecuada al caso
Inseminación Diagnóstico
artificial prenatal
heteróloga
Amniocentesis
u otros métodos
Resultado ( + ) Resultado ( - )
Interrupción voluntaria Seguimiento normal
del embarazo del proceso de gestación
Posterior comprobación del diagnóstico.
Figura 1:Opciones ante un consejo genético determinado.
CONCLUSIONES
Una vez realizado este estudio y comprobada la importancia de la actuación profesional en las repercusiones psicológicas de los padres y familia, consideramos necesaria que toda matrona, obstetra y resto de personal sanitario, conozca esta situación y cómo tratarla ( hecho que no suele ocurrir en la actualidad ).
También es de suma importancia que cada servicio de obstetricia tenga protocolizada la atención en los casos de muerte perinatal, ya que su frecuencia no es nada despreciable ( recordamos que la tasa de mortalidad perinatal en España actualmente está en torno al 8-10 %o ).
Para finalizar, enumeraremos cuál debe ser nuestra actuación más correcta ante la muerte perinatal:
-
Acompañar y ofrecer apoyo psicológico a la pareja y familia, brindándoles confianza para permitir que expresen sus miedos, temores,...
-
Dar amplia información, dándoles opción a que pregunten todas sus dudas.
-
No sedar excesivamente a la mujer durante el proceso del parto, para evitar sensación de irrealidad.
-
Insistir a los padres para que vean a su hijo, respetando su decisión en todo momento.
-
Insistir lo suficiente en la conveniencia de realizar la necropsia.
-
No se debe aconsejar un embarazo lo antes posible, es conveniente señalar que si el nuevo hijo nace en el plazo de 18 a 24 meses después de la muerte anterior, cierra el ciclo de percepciones psicológicas negativas en la pareja y sobre todo en la madre.
ANEXO 1
CONDUCTA ANTE EL DIAGNÓSTICO DE FETO MUERTO:
Depende de las siguientes condiciones:
Feto en longitudinal, multípara:
Inducción con:
-
Un goteo de 10 UI de oxitocina en 500ml de suero glucosado al 5%, no sobrepasando las 20 mU/min. Repetir hasta 3 intentos. No efectuar la amniorrexis hasta que el cuello esté borrado y sea seguro el inicio de parto.
-
Las prostaglandinas constituyen otra alternativa, utilizando una venoclisis de PGE2 a una concentración de 2 microgramos/ml ( dos ampollas en 1000 ml ), a un ritmo de perfusión de 17-34 gotas/min, según respuesta individual.
Inyección intraovular de :
-
Suero salino hipertónico al 20-25%: 120-150 ml con 5 U de penicilina.
-
Prostaglandinas: 40 mg.
Feto en longitudinal, primípara: Expectación hasta un máximo de 2 semanas, aún cuando en la actualidad se tiende a la exclaustración fetal en breve tiempo. En el 75% de estas pacientes se inicia el trabajo de parto antes de los 14 días, y en el 90% antes de los 20 días. Control adecuado del nivel de fibrinógeno. Sensibilización miometrial con estrógenos. Luego, proceder como el apartado 1. Si hay bolsa rota, proceder, ya inicialmente, como en el apartado 1 a.
Cesáreas previas: Igual que en el apartado 2, pero empleando una infusión oxitócica más prudente ( 5 UI en 500 ml ) y con control tocográfico estricto.
Feto en situación transversa: Abstenerse de la inducción oxitócica. Si el feto es muy pequeño, esperar la presentación espontánea del parto ( máximo 4 semanas ) y decidir entonces. Si el feto es normal o grande, cesárea.
Conducta durante el tiempo de expectación:
En el momento de la decisión de esperar, solicitar hemograma completo y pruebas de coagulación ( fibrinógeno, tiempo de protombina, PDF, etc., y proteína C reactiva ).
Repetir esa analítica semanalmente.
Prestar un adecuado soporte psicológico.
Control clínico semanal con vigilancia de la rotura de membranas y de los signos de infección ( control térmico, etc. ) y de las condiciones locales.
La inducción estará en consideración si:
-
Las condiciones cervicales mejoran.
-
El estado emocional materno se altera significativamente.
La evacuación uterina deberá ser inmediata si:
-
Existe sospecha de infección ovular ( con o sin rotura de membranas ).
-
Los niveles de fibrinógeno descienden por debajo de 100 mg/100 ml. Cada paciente debe ser vigilada y tratada de acuerdo con sus necesidades específicas.
ANEXO 2
PARTO CON FETO MUERTO
Conducta medica en el parto y el puerperio.
Efectuar pruebas de coagulación ( fibrinógeno, tiempo de protrombina y
PDF ) al iniciarse el parto y cada 4 horas.
Parto en la sala de partos. La presencia del marido puede ser beneficiosa.
Analgoanestresia según convenga. Si la paciente lo desea, puede
efectuarse anestesia general.
Dejar a los padres y a los parientes ver al recién nacido si lo desean.
También a la madre, ya que ello implica posteriormente beneficios de orden psicológico.
Control posparto de hemoglobina, hematocrito y pruebas de coagulación
(especialmente fibrinógeno) a las 2 horas y a las 6 horas del parto.
Administrar gammaglobulina anti-D si la paciente es Rh negativa.
Si la madre está físíca o mentalmente bien, darle el alta a los 2-3 días del
parto. Proporcionarle un adecuado soporte psicológico durante su estancia
en el hospital.
Debe practicarse siempre:
-
Estudio histológico de la placenta y el cordón.
-
Necrópsia fetal y estudio histológico de los órganos. Cultivo de tejido pulmonar y hepático, así como de la placenta, para poder diagnosticar una posible causa infecciosa (ureaplasma, micoplasma, clamidias, etc.)
-
Si se sospecha una causa genética, se efectuará un cariotipo mediante el cultivo de tejidos fetales.
Revisión clínica a las 4-5 semanas del parto.
Protocolo en los casos de muerte de causa desconocida.
Ante una muerte fetal sin una causa evidente, se realizará el siguiente estudio sistemático antes de que la madre abandone el centro:
Serología materna, si es posible del producto, para identificar alguna de las siguientes infecciones: toxoplasmosis, lúes, rubéola, citomegalovirus, herpes simple, parvovirus B-19 y listeriosis.
Realizar una prueba de tolerancia oral a la glucosa, aún cuando se hubieran realizado durante la gestación las pruebas de detección habituales.
Determinar la presencia de anticuerpos antifosfolípidos ( anticoagulante lúpido y anticardiolipina ). Aproximadamente el 10% de las muertes fetales de causa desconocida parecen estar relacionadas con estos anticuerpos.
Investigar la posible existencia de una transfusión fetomaterna mediante la prueba de Klrihsurt-Betre. Aparentemente, alrededor del 15% de las muertes fetales sin causa aparente han sufrido un accidente de esta naturaleza, a pesar de que no se haya objetivado hemorragia vaginal, ni haya tenido lugar ningún traumatismo materno.
Si la prueba de kleihauer confirma una tasa de hematíes fetales superior al 0,2% en sangre materna ( muerte fetal acaecida un máximo de 24-28 horas antes) y existen signos clínicos o placentarios de anemia, el diagnóstico puede darse por seguro.
ANEXO 3
DIAGNÓSTICO ETIOLÓGICO DE LA MUERTE FETAL.
Muerte fetal anteparto
Exploración del feto Estudio de antecedentes
en el momento del patológicos
nacimiento y evolución del embarazo
Estudio histopatológico Antecedentes de feto
del feto malformado
y de la placenta
Feto no malformado Feto macerado Feto malformado
Patología Estudio macrosómico
Obstétrica en tejidos placentarios
Cariotipo
Causa desconocida
Test de sobrecarga de glucosa Anormal
Tests serológicos
Cultivo para etiología infecciosa
Anticuerpos antifosfolípidos
Test de Kleihauer-Betre
Consejo genético
BIBLIOGRAFÍA
Cunningham F; y cols.: “Williams, obstetricia”. 5ª Edición. Panamericana. Buenos Aires 1998.
Cabero Roura Ll.: “Riesgo elevado obstétrico”. Masson. Barcelona. 1996.
Carrera Maciá J. M; y cols. : “Protocolos de obstetricia y medicina perinatal del Instituto Universitario Dexeus”. 3ª Edición. Masson. Barcelona 1996.
Fabre Gonzalez E. : “Manual de asistencia al parto normal”. Talleres gráficos de editorial Luis Vives. Zaragoza. 1993.
Gonzalez Merlo J; Del Sol J.R.: “Obstetricia”. 4ª Edición. Masson. Barcelona 1992.
Hernandez García J.M.: “Protocolos asistenciales en Obstetricia y Ginecologia”, tomo I. Obstetricia. Sego. Madrid 1993.
2
Descargar
| Enviado por: | Luis Ignacio García Ventura |
| Idioma: | castellano |
| País: | España |
