Medicina
Diabetes Mellitus
TEMA: “DIABETES MELLITUS TIPO II”.
.
PRACTICA REALIZADA EN:
HOSPITAL GENERAL DE MÉXICO
I N D I C E .
JUSTIFICACION
INTRODUCCION
OBJETIVO
PANCREAS
ANTECEDENTES
ANATOMIA Y FISIOLOGÍA
FISIOPATOLOGÍA
DEFINICION Y TEOLOGIA
MANIFESTACIONES CLINICAS
COMPLICACIONES
TRATAMIENTO
ACCIONES DE ENFERMERIA
GLOSARIO
CONCLUSIONES
BIBLIOGRAFIA
JUSTIFICACION.
La realización de este trabajo surge del interés por conocer los posibles factores que causan la diabetes mellitus, ya que la incidencia es muy elevada, se manejan cifras de 12 millones de personas, de las cuales, 7 millones han sido diagnosticadas.
También poder estudiar sobre los cuidados que enfermería puede brindar al paciente para un mejor control de la misma.
INTRODUCCION.
En este proceso de atención de enfermería a pacientes diabéticos podremos encontrar los antecedentes, clasificación, complicaciones, tratamientos y acciones de enfermería, con las que pretendo brindar un mejor cuidado, tomando en cuenta las causas que lo originaron, para proporcionar un mejor control de la enfermedad.
En este caso nos enfocaremos al estudio de la diabetes tipo II.
OBJETIVO.
El objetivo de mi investigación, es tener bases fundamentadas para poder realizar las acciones de enfermería que el paciente requiere.
Protegiéndolo de causas externas o de enfermedad, poder ayudarlo en su recuperación y poder aprovechar al máximo sus capacidades y favorecer su estima.
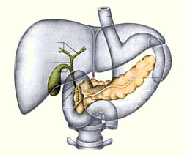
EL PÁNCREAS.
El páncreas es un órgano con dos funciones distintas.
En primer lugar, el páncreas juega un importante papel en la digestión de los alimentos. Realiza su trabajo produciendo enzimas digestivas que se liberan en el conducto pancreático y después en el intestino delgado.
El conducto pancreático generalmente se junta con el conducto de la bilis justo antes de introducirse en el duodeno por la ampolla de Vater.
La segunda función del páncreas consiste en producir hormonas que van a parar a la sangre. Las hormonas liberadas, insulina y glucagón, juegan papeles clave en la regulación de los niveles de azúcar en la sangre.
ANTECEDENTES.
La diabetes es una enfermedad crónica que afecta a cerca de 12 millones de personas, de las cuales, 7 millones han sido diagnosticados.
La diabetes tiene prevalencia especial en ancianos y el tipo II se presenta entre personas de 40 años, con una frecuencia de 8.6%. de este porcentaje, el 15% correspnde3 a la población de cuidados en el hogar,
El gasto económico que representa la diabetes sigue en aumento, debido a los altos costos médicos y al mayor promedio edad de la población.
La taza de hospitalización de adultos es de 2.4 veces mas alta, y la de niños con diabetes es 5.3 veces mas elevada que el de la población general.
La mitad de los diabéticos hospitalizados cada año son mayores de 45 años de edad. Las complicaciones graves y que ponen en peligro la vida contribuyen de manera constante.
ANATOMIA Y FISIOLOGIA.
El páncreas es un órgano aplanado, localizado hacia atrás ligeramente abajo del estomago.
Páncreas. Se puede clasificar como glándula endocrina y glándula exocrina. El páncreas del adulto consiste en una cabeza, un cuello y una cola. La proporción endocrina del páncreas, consiste en un millón de acumulos de células que se denominan islotes pancreáticos o islotes de langerhas. Hay tres tipos de células que se encuentran en estos agrupamientos.
Célula alfa, las cuales secretan la hormona glucagón, que aumenta la concentración de azúcar en la sangre.
Células beta, las cuales secretan la hormona insulina que disminuye la concentración de azúcar en la sangre.
Células delta, las cuales secretan la hormona inhibidora del crecimiento somatostatina, esta hormona inhibe la secreción de la insulina y el glucagón.
Los islotes están infiltrados por capilares sanguíneos y rodeados de agrupamientos de células que reciben el nombre de acinos, que forman la parte exocrina de la glándula.
El glucagón y la insulina son las secreciones endocrinas del páncreas y se relacionan con la regulación de concentración de azúcar en la sangre.
Glucagón. El producto de las células alfa es el glucagón, una hormona cuya principal actividad fisiológica es aumentar la concentración de azúcar en la sangre. El glucagón logra esto por medio de la aceleración de la conversión glucógeno en el hígado hacia glucosa (glucogenolisis) y de la conversión en el hígado de otros nutrientes, tales como aminoácidos, gliserol y ácido láctico.
El hígado entonces libera la glucosa hacia la sangre y aumenta las concentraciones de azúcar sanguínea. La secreción del glucagón, esta directamente controlada por las concentraciones de azúcar en la sangre por medio de un sistema de retroalimentación negativa. Cuando las concentraciones de azúcar en la sangre disminuyen por debajo de los valores normales los elementos sensibles químicamente en las células alfa de los islotes estimulan a la célula para secreten glucagón. Cuando la azúcar de la sangre aumenta, las células ya no se estimulan y se suspende la producción. Si por alguna razón el instrumento de retroalimentación falla y las células alfa secretan glucagón continuamente, pueden aparecer hiperglucemia. El ejercicio y las comidas (con alto contenido proteico absoluto) aumentan las concentraciones de aminoácidos en la sangre pueden hacer que se provoque un aumento en la secreción de glucagón.
Insulina. Las células beta de los islotes producen la hormona insulina, la cual actúa para disminuir las concentraciones de glucosa en la sangre. Su principal acción fisiopatológica, es opuesta a la del glucagón. Esta se presenta de varias maneras: Acelera el transporte de glucosa desde la sangre hacia las células, en especial las fibras del músculo esquelético. La glucosa que entra hacia las células depende de la presencia de receptores en la superficie de las células blanco, también aceleran la conversión de glucosa a glucógeno, también disminuye la glucogenolisis y la gluconeogenesis, estimula la conversión de glucosa o de otros nutrientes o de ácidos (lipogénesis) y ayuda a estimular la síntesis de proteínas.
La regulación de la secreción de insulina al igual que la secreción de glucagón esta directamente determinada por la concentración de azúcar en la sangre.
FISIOPATOLOGIA.
En 1979 la American diabetes association (ADA) publico una clasificación de la diabetes. Dado que la etiología de esta enfermedad es poco conocida, se la clasifico según su tratamiento. Los dos tipos principales son el tipo I o diabetes mellitus insulino-dependientes (DMID) y el tipo II o no insulino-dependiente (DMNID).
Diabetes “SOBRE FLUJO” mellitus. “meli-miel”. Es un trastorno del páncreas caracterizado por la presencia de glucosa en la orina.
En la diabetes tipo II, hay 2 aspectos principales relacionados con la insulina: resistencia insulinica y alteración de la secreción de insulina. La resistencia insulinica es la disminución de la sensibilidad de los tejidos a la insulina. Normalmente, la insulina se fija a los receptores especiales de las superficies celulares por lo que aparece una serie de reacciones en el metabolismo de la glucosa dentro de la célula. La resistencia se acompaña de disminución de estas reacciones intracelulares, por lo que la insulina se vuelve menos eficaz para estimular la captación de glucosa por los tejidos.
Para superar la resistencia insulinica y evitar la formación gradual de glucosa en sangre, debe aumentarse la cantidad de insulina secretada. En las personas con intolerancia a la glucosa, esto se debe a una secreción excesiva de insulina; el nivel de glucosa es normal o ligeramente elevado.
Sin embargo, si las células beta son incapaces de continuar con la creciente demanda de insulina, la leucemia se eleva y se desarrolla diabetes tipo II.
La diabetes tipo II es más común en obesos mayores de 30 años de edad, debido a la intolerancia progresiva lenta (por años) a la glucosa, el inicio de la diabetes tipo II, quizá pase inadvertido por muchos años.
Si se experimentan síntomas por lo regular son ligeros e incluyen fatiga, irritabilidad, poliuria, polidipsia y heridas en la piel que cicatrizan mal, infecciones vaginales o visión borrosa (sí la glucemia es muy alta). En la mayoría de los pacientes (cerca del 75%), la diabetes tipo II se descubre de manera incidental cuando se realizan pruebas de laboratorio sistémicas.
Las consecuencias de la diabetes no descubierta durante muchos años son las complicaciones a largo plazo por ejemplo:
Oculopatias, Neuropatias periféricas, Basculopatias periféricas, las cuales se desarrollan antes de efectuar él diagnostico real de diabetes.
Debido a que la resistencia insulinica se relaciona con obesidad, el tratamiento básico de la diabetes tipo II consiste en que el paciente baje de peso.
DEFINICION Y ETIOLOGIA.
La diabetes es un conjunto heterogéneo de alteraciones, caracterizadas por la elevación de la concentración de glucosa en la sangre, o hiperglucemia. Normalmente, en la sangre circula cierta cantidad de glucosa, la cual se forma en el hígado a partir de los alimentos ingeridos. La insulina, hormona producida por el páncreas, controla la concentración de glucosa en la sangre al regular su producción y almacenamiento.
En la diabetes se reduce la capacidad del cuerpo para responder a la insulina, o el páncreas deja de producirla. Lo anterior conduce a la hiperglucemia, que puede resultar en complicaciones metabólicas graves, como la cetaocidosis diabética y el síndrome hiperosmolar o cetronico (hyperglycemic hyperosmolar nonketotic, HHNK). La hiperglucemia de larga duración es una de las causas de complicaciones macrovasculares crónicas (padecimientos renales y de los ojos) hay complicaciones neuropátias (enfermedades de los nervios). La diabetes también esta relacionada con una mayor presencia de enfermedades macrovaculares, entre otras, infarto al miocardio, apoplejía y vasculopatía periférica. Las características se resumen de la siguiente forma:
| Tipo I, diabetes mellitus insolino-dependiente. (DMID). Tipo II, diabetes mellitus no insulino-dependiente. (DMNID) | Diabetes juvenil (DJ) diabetes de inicio juvenil (DIJ) Diabetes cetogena Diabetes lábil. Diabetes del adulto (DA). Diabetes de la edad adulta Diabetes. ceto-resistente Diabetes estable. | Los pacientes no producen, o producen poca, insulina endogena. Necesitan inyecciones de insulina para prevenir la cetoacidosis y mantener la vida. Suele producirse el inicio de forma súbita en niños menores de 15 años, aunque puede aparecer en cualquier edad. El inicio suele producirse después de una infección vicia. Parece probable una disposición cromosoma, aunque la incidencia familiar no es tan frecuente como en el tipo II. Los pacientes no pueden utilizar la insulina producida, en cantidades normales, por su propio organismo. Este grupo forma la gran mayoría de pacientes diabéticos. Suele iniciarse a partir de los 40 años, presentando un importante historial familiar de diabetes. Suele ser obesos. El riesgo de presentar diabetes tipo II aumenta con la edad. Las mujeres tienen un riesgo mayor, independientemente de la edad. Las personas con diabetes tipo II raramente presentan cetosis, excepto en casos de estrés o infección. Estos pacientes pueden presentar diabetes tipo II durante años y pasar progresivamente a ser insulino-dependientes. |
ETIOLOGIA.
Los mecanismos exactos que conducen a la resistencia insulinica y a la alteración de la secreción de insulina en la diabetes tipo II se desconocen hasta este momento. Se considera que los factores genéticos participan en el desarrollo de la resistencia a la insulina. Además, se sabe que hay ciertos factores de riesgo aunados al desarrollo de diabetes tipo II que son:
-
Edad (la resistencia a la insulina aparece después de los 65 años de edad).
-
Obesidad.
-
Anamnesis.
-
Grupo étnico (en Estados Unidos, hay mayor probabilidad de diabetes tipo II entre latinos e indios estadunide3nses, y en menor grado en los negros).
MANIFESTACIONES CLINICAS.
-
Perdida de peso. (en ocasiones voluntaria).
-
Debilidad y fatiga.
-
Visión borrosa.
-
La vulvovaginitis y el prurito.
-
Glucosuria.
-
Cetonuria. (presencia de cuerpos cetónicos en orina).
-
Elevación de la glucemia en mas de una ocasión por encima de 120 mg/dl, ya sea sangre venosa o capilar.
-
Hemoglobina glucosilada.
-
Poluria.
-
Polidipsia.
-
Polifagia.
-
Hipertencion e insuficiencia renal.
-
Evidencias de patología periférica de las extremidades inferiores.
-
Predisposición a las infecciones.
-
Impotencia en el varón.
-
Neurópata principalmente en manos, pies, piernas y cabeza.
-
Falta de sensibilidad al frío y al calor.
-
Sensación de hormigueo y adormecimiento de los miembros.
-
Embarazos complicados.
-
Trastornos cardiovasculares. (la posibilidad de sufrir cardiopatia esquemica y accidentes vasculocerebrales).
COMPLICACIONES.
Se ha demostrado un descenso constante de muertes en pacientes diabéticos, pero en cambio, ha habido incremento alarmante de defusiones por complicaciones cardivasculares y renales. Las complicaciones a largo plazo se han vuelto más comunes a medida que aumenta el promedio de vida de los diabéticos; las complicaciones pueden afectar casi a cualquier sistema orgánico.. Las características generales de las complicaciones de la diabetes crónicas son:
-
Enfermedad macrovascular.
-
Enfermedad microvascular.
-
Neurópata.
Nos enfocaremos a las complicaciones macrovasculares.
Los cambios ateroscleróticos de los grandes vasos sanguíneos por lo regular se presentan en la diabetes, estos cambios son semejantes a los que se observan también en los pacientes no diabéticos, solo que aparecen en etapas más tempranas de la vida. Según las localizaciones de las lesiones ateroscleróticas pueden haber diferentes tipos de alteraciones macrovasculares.
Arteriopatia coronaria.
Los cambios ateroscleróticos de las arterias coronarias elevan la frecuencia del infarto al miocardio (dos veces mas en varones y tres veces mas en mujeres).
Vasculopatia cerebral.
Los cambios ateroscleroticos de los vasos sanguíneos cerebrales o la formación de un émbolo en cualquier parte de la vasculatura pueden provocar ataques esquemicos transitorios y apoplejía.
Vasculopatia periferia.
Los cambios ateroscleroticos de los grandes vasos sanguíneos de las extremidades inferiores aumentan la frecuencia de artereopatia periférica oclusiva. Los signos y síntomas de la vasculopatia periférica incluyen definición del pulso periférico y claudicación intermitente. En la forma grave de artereopativa o cursiva de las extremidades inferiores que, con mucho, eleva la frecuencia de gangrena y amputacion en diabéticos. La neuropatia y la deficiencia en la cicatrización, también tienen un papel muy importante en las enfermedades en los pies en diabéticos.
PROBLEMAS DE LAS EXTREMIDADES INFERIORES EN LA DIABETES.
Si se enseña al paciente las medidas preventivas diarias del cuidado de los pies, estas se pueden prevenir un 50% de las amputaciones de las extremidades inferiores.
Las 3 complicaciones diabéticas que aumentan el riesgo de la infección de los pies son:
Neurópata: la neuropatia sensorial ocasiona perdida del dolor y sensación de presión, y la neuropatia auronoma aumenta la resequedad y las fisuras de la piel.
Vasculopatia periférica: la mala circulación de las extremidades inferiores contribuye a una cicatrización deficiente y al desarrollo de gangrena.
Inmunoalteracion: la hiperglucemia altera la capacidad de los leucocitos especializados para destruir las bacterias. Por tanto, en la diabetes mal controlada hay menor resistencia a ciertas infecciones.
Cuidado de los pies. El cuidado preventivo de los pies incluyen aseo adecuado, secado y lubricación; se debe tener cuidado de que no se acumule la humedad de agua o loción entre los dedos. Deben revisarse los pies diariamente en busca de cualquier signo de enrojecimiento, ampollas, fisuras, callosidades o ùlceras.
Los pacientes con áreas de presión, como callosidades, o los que tienen uñas gruesas, deben ser atendidos por un pedicurista de manera regular para que elimine las superficies excedentes.
Se tiene que impedir conductas de alto riesgo, como caminar descalzos, utilizar almohadillas calientes en los pies, zapatos abiertos o “rasura” las callosidades.
Asimismo, se les debe aconsejar que reduzcan los factores de riesgo, como el tabaquismo o la hiperlipidemia, que contribuyen a la vasculopatia periférica. Es importante el control de la glucemia para evitar la menor resistencia a las infecciones, así como la neuropatia diabética.
GANGRENA PROGRESIVA.
(celulitis necrosante sinergia)
En este caso existe necrosis de piel, tejido subcutáneo, músculo y aponeurosis. Los factores predisponentes son diabetes mellitus, obesidad y enfermedad cardiorrenal crónica. Se localiza en extremidades, relacionada con una úlcera crónica; en periné se asocia al trayecto fistuloso de un absceso perirrectal o en la pared abdominal ocurre después de una ileostomía o colostomía; y en el recién nacido se asocia a onfalitis. Se inicia como pequeñas úlceras cutáneas, con secreción de mal olor, rodeadas de un área gres-azulada, con edema y dolo local muy notables. Los signos de toxicidad sistemica son muy importantes y desproporcionados a lo localizado de la lesión. Puede progresar con extensas zonas de necrosis; aproximadamente 25% tienen gas en los tejidos y 50% desarrollan bacterias. Los cultivos desarrollan una flora mixta: anaerobia (especies de bacteroides y estreptococo anaerobio) y facultativa.
El tratamiento requiere incisiones extensas a través de la piel y tejidos blandos hasta encontrar tejido normal, con eliminación de todo tejido necrotico, que puede llegar hasta la amputación de la extremidad; el tratamiento antimicrobiani inicial deberá incluir drogas útiles contra bacteroides y enterobacterias, combinaciones de clindamicina-amikacina o penicilina, gentamicina, metronidazol.
TRATAMIENTO.
El objetivo principal del tratamiento de la diabetes es: Normalizar las actividades de la insulina y la glucemia para reducir el desarrollo de las complicaciones. En cada tipo de diabetes, el objetivo terapéutico es lograr concentraciones normales de glucosa en sangre (euglucemia), sin hipoglucemia y sin alterar de manera importante las actividades normales del paciente. Hay 5 componentes para el tratamiento de la diabetes:
-
Dieta.
-
Ejercicio.
-
Vigilancia.
-
Medicamentos (cuando sean necesarios).
-
Enseñanza.
El tratamiento varía a lo largo del curso de la enfermedad, debido a los cambios en el estilo de vida y en el estado físico y emocional.
ACCIONES DE ENFERMERIA.
-
Administrarse la medicación.
-
Determinación de la glucemia mediante punsion en la yema del dedo o muestra de orina o un horario determinado.
-
Determinación de glucosa y cuerpos cetonicos en orina.
-
En todos los pacientes que estén ingresados que se sepa que son diabéticos, deben hacerse determinaciones de glucosa en orina.
-
Debe asegurarse que se determina la glucemia basal.
-
Los pacientes diabéticos sometidos a cirugía, necesitan una consideración especial.
-
Suspender los hipoglucemiantes.
-
Medidas higiénicas generales incluyen un especial cuidado en los pies, la piel y la boca.
-
Asistir al doctor durante la curación.
-
Vigilancia de la dieta adecuada.
-
Control de signos vitales.
-
Asistirlo en su alimentación en caso necesario.
-
Apoyo psicológico
GLOSARIO.
Cetoacidosis.
f. Acidosis producida por la acumulación de cuerpos cetónicos en los tejidos y líquidos del cuerpo, como sucede en la diabetes mellitus descompensada.
Cetonuria.
f. Presencia de cuerpos cetónicos en la orina (en forma de acetoacetato o betahidroxibutírico), que es indicativo de diabetes descompensada con acidosis metabólica y glucosuria. Puede agravar la pérdida de sodio y agua por la orina, provocando hiponatremia. Es posible estudiarla mediante tiras reactivas
Cetosis.
f. Condición que se caracteriza por el aumento de los niveles de cuerpos cetónicos en la sangre y en la orina.
Diabetología.
Rama de la especialidad Endocrinología que se encarga del estudio de la enfermedad denominada Diabetes Mellitus.
Endocrino (a).
(Fisiol.) Que vierte directamente en la sangre los productos que segrega
Exocrino (a).
(Fisiol.) Que segrega hacia fuera. Dícese de las glándulas que vierten su secreción al tubo digestivo o al exterior del organismo, y por extensión, de dicha secreción.
Fistuloso.
Que tiene la forma de fístula o su semejanza.
Glucósido.
(Bioquím.) Cualquiera de las sustancias orgánicas, existentes en muchos vegetales, que mediante hidrólisis provocada por la acción de ácidos diluidos dan, como productos de descomposición, glucosa y otros cuerpos. Muchos de ellos son venenos enérgicos, y en dosis pequeñísimas se usan como medicamentos.
Glucosis.
Reacción no oxidante por la que una molécula de glucosa se escinde en dos de ácido lático; es propia en el trabajo muscular.
Láctico.
Relativo a la leche; ácido láctico.
Lipogénesis.
Dícese de lo que produce grasa.
Somático.
(Patología) Aplícase al síntoma cuya naturaleza es eminentemente corpórea o material, para diferenciarlo del síntoma psíquico.
CONCLUSION.
Por medio de este proceso de atención a enfermería, deseo de la mejor manera, tener la opción de aprender la sistematologia relacionada con la dicha enfermedad, así como el proceso de la agudización de la enfermedad, como el proceso en un paciente con cierto diagnostico.
Y dándome la oportunidad de asimilar los conocimientos adquiridos, así como el trato que debe darse a cada paciente, según lo requiera, y favorecer el proceso de su pronta recuperación.
Descargar
| Enviado por: | Chayo |
| Idioma: | castellano |
| País: | México |
